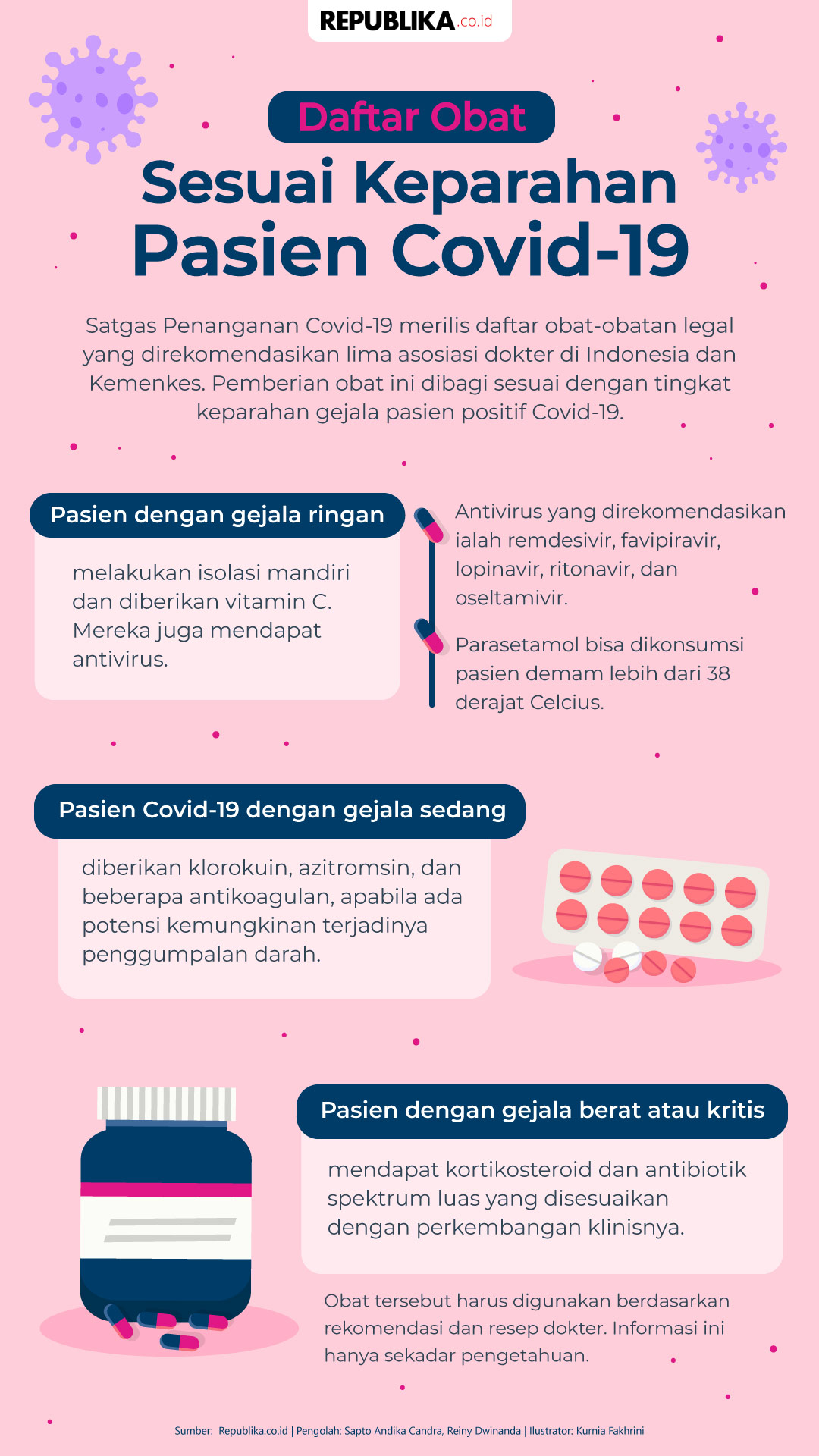
REPUBLIKA.CO.ID, oleh Uji Sukma Medianti
Pasien Covid-19 yang membutuhkan perawatan di rumah sakit rujukan di Kota Bekasi umumnya tidak akan ditagih biayanya. Sesuai aturan pemerintah, biaya perawatan pasien Covid-19 di rumah sakit rujukan memang tanggungan Kementerian Kesehatan.
Faktanya, setelah pasien pulang rumah sakit tidak selalu bisa mendapatkan pencairan klaim perawatan pasien Covid-19. Saat ini total tagihan klaim yang sudah dibayarkan oleh pemerintah pusat ke rumah sakit rujukan Covid-19 di Kota Bekasi baru mencapai Rp 55 miliar dari 147 miliar. Jumlah tersebut mewakili 1.151 kasus dari total 3.167 kasus yang diajukan pihak rumah sakit.
Pencairan klaim kadang tak kunjung keluar salah satunya akibat ketidaksesuaian klaim layanan Covid-19 setelah diverifikasi, sehingga klaim tersebut dianggap tidak layak atau dispute (sengketa). Kepala Bidang Sumber Daya Kesehatan (SDK) Dinkes Kota Bekasi, Fikri Firdaus, menuturkan ada banyak hal yang membuat Kota Bekasi mengalami dispute dalam pengajuan klaim.
“Nah ini pernah ditanyakan oleh BPK, kenapa Bekasi punya dispute, banyak sebabnya. Misalnya awalnya kita tidak paham terhadap mekanisme, rapid tes kan tidak ada (waktu awal kasus), apalagi PCR awal Maret itu,” terang dia.
“Kemudian dari dispute itu sendiri misal KTP KK, nggak harus orang Bekasi, orang luar juga bisa. Kejadiannya kalau pasien di situ ditarik dibawa pulang, akhirnya KTP-nya tidak ada,” tambahnya.
Dalam aturan yang baru, kata Fikri, penyebab terjadinya dispute sudah diminimalisir. Saat ini, penyebabnya lebih kepada tumpang tindih data di Dinkes dan BPJS Kesehatan.
Fikri menyebut ada klaim yang sudah empat kali dispute terus, padahal batas dispute diperbolehkan maksimal dua kali. Setelah dua kali, maka pengajuan klaim maksimal tujuh hari kalender akan diserahkan ke Kementerian Kesehatan untuk diputuskan dibayar atau tidak.
“Ada yang sudah empat kali dispute terus, akhirnya diajukan ke Kemenkes. Akhirnya dari Kemenkes terjadi penolakan, tidak sesuai,” tutur dia.
Dalam Surat Wali Kota Bekasi bila ditemukan ketidaksesuaian dengan syarat Kemenkes, maka klaim bisa ditagihkan Pemerintah Kota Bekasi dengan menggunakan diagnosis utama.
“Misal struk dengan Covid-19, struknya yang ditagihkan ke kita karena dia gagal (diklaim) Covid-19 oleh Kemenkes. Kalau punya BPJS ya ke BPJS,” tuturnya.
Urusan klaim perawatan pasien Covid-19 yang cukup panjang mempengaruhi arus kas keuangan rumah sakit. Manajemen rumah sakit harus memutar otak agar kegiatan operasionalnya tetap berjalan normal. Salah satunya dengan cara melakukan financial partnership dari perbankan atau pinjaman.
"Rekan financial partnership kita dari perbankan, beberapa sudah mengeluarkan produk untuk talangan pasien Covid-19," jelas Ketua Asosiasi Rumah Sakit Swasta Indonesia (ARSSI), Eko Nugroho, Rabu (21/10).
Eko menuturkan, saat ini rata-rata usia berkas yang diurus untuk mengajukan klaim bisa memakan waktu satu bulan kerja. Hal ini memicu kekhawatiran sebab masa piutangnya lebih dari tiga hari. Di sisi lain, operasional rumah sakit harus tetap berjalan.
"Usia dokumen (berproses) sampai dibayarkan itu kan tidak sebentar via memakan waktu sampai 1 bulan, bahkan lebih. Ya kan kita setiap hari buka layanan, butuh modal lagi," ungkapnya.
Untuk itu, kata Eko, saat ini pemerintah sudah berinisiatif membayarkan klaim sebesar 50 persen terlebih dulu kepada rumah sakit. Jika proses verifikasi selesai dan dianggap layak, selanjutnya akan dilunasi.
Namun, apabila dalam proses verifikasi ternyata berkas yang diurus tidak lengkap, maka rumah sakit diminta untuk melakukan revisi kelengkapan berkas dan diajukan kembali. Jika dalam proses revisi ternyata berkasnya dinyatakan tidak layak, maka pihak Kemenkes menolak pembayaran klaim. Sehingga, klaim tidak bisa cair dan jika sudah ada 50 persen, pihak rumah sakit diminta untuk mengembalikan.
"Sejauh ini dokumen dari pihak RS swasta semuanya layak walau ada dispute. Rekan-rekan dari bank swasta itu kemarin menawarkan dana talangan untuk Covid-19 nya, jadi dari pada menunggu itu lama nah ini juga satu upaya dari kami, asosiasi RS swasta bekerjasama dengan finansial partnership kita," terangnya.
Tagihan klaim perawatan pasien Covid-19 di Kota Bekasi belum semuanya terverifikasi dan disetujui oleh Kementerian Kesehatan. Dari tagihan klaim yang diajukan senilai Rp 147 miliar untuk rawat inap dan Rp 149 juta untuk rawat jalan sebanyak 40 persennya masih dispute.
Sebenarnya angka dispute klaim awalnya mencapai 60 persen. "Angkanya sampai 60 persen yang menjadi dispute. Akhirnya kita berproses lewat ARSSI Kota Bekasi, kami bekerjasama dengan BPJS, dengan Kementerian Kesehatan, jadi kita tahu bagaimana prosesnya, sekarang sudah di bawah 40 persen yang dispute," jelas Eko.
Eko menerangkan, kendala yang dialami rumah sakit sehingga mengakibatkan dispute adalah pada bagian pemberkasan. Dia menyebut saat awal-awal pengajuan klaim, pihak RS belum mengetahui secara detail pemberkasan yang rapi seperti apa.
"Jadi yang pertama itu, kita belum tahu secara rapi seperti apa. Teman-teman RS kesulitan di situ," jelasnya.
Ada beberapa proses yang harus dilewati oleh rumah sakit untuk mendapatkan klaim adalah RS mengajukan klaim ke verifikator, lalu BPJS Kesehatan Kota Bekasi memverifikasi setelah itu dinyatakan layak atau tidak layak, lalu diserahkan kepada Kemenkes untuk dibayarkan.
Eko menyebut, sejauh ini belum ada berkas rumah sakit swasta yang dinyatakan tidak layak. Apabila ada dispute, maka berkas dari BPJS Kesehatan dikembalikan untuk dilengkapi. Hanya saja, memang ada berkas yang dispute berkali-kali.
"Dispute itu kan memang karena tata cara yang cukup ketat, tata cara administrasi ini kan yang sama sekali belum pernah kita lakukan, ini kan baru, tidak bisa kita akal-akalin. Kita tidak bisa manipulasi, sesuai ketentuan," terangnya.
Berdasarkan data BPJS Kesehatan Kota Bekasi, total tagihan klaim yang sudah dibayarkan oleh pemerintah pusat ke rumah sakit rujukan Covid-19 di Kota Bekasi baru mencapai Rp 55 miliar dari 147 miliar. Jumlah tersebut mewakili 1.151 kasus dari total 3.167 kasus yang diajukan pihak rumah sakit.
Kepala Bidang SDM dan Umum BPJS Kesehatan Kota Bekasi, Doni Alamanda, menuturkan berkas yang klaimnya sudah dibayarkan itu terhitung secara akumulatif sejak tanggal 28 Januari 2020. Berkas-berkas pendukung verifikasi ini diajukan dalam bentuk softfile melalui aplikasi e-Claim INA CBGs.
“Sampai dengan 7 Oktober 2020, 37 rumah sakit yang sudah mengajukan klaim,” tutur Doni kepada wartawan.
Angka klaim yang masih minim itu, terjadi lantaran mekanisme penagihan klaim yang panjang dan berbelit. Di sisi lain, masih banyak rumah sakit yang bingung mengenai mekanisme penagihan.
Kepala Bidang Sumber Daya Kesehatan (SDK) Dinkes Kota Bekasi, Fikri Firdaus, menerangkan, dalam masa regulasi pertama, beleidnya mengatur pembayaran klaim dari tingkat puskesmas atau RS ke Dinkes Kabupaten/Kota, lalu diteruskan ke Provinsi hingga ke Kementerian Kesehatan. Periode tersebut dihitung sejak 28 Januari hingga 14 Agustus 2020.
“Untuk awal, yaitu Januari sampai 14 Agustus (term pertama) itu tagihannya rawat jalan 455 pasien, rawat inap 2.268 pasien,” terangnya. “Dari 455 klaim (rawat jalan) yang diajukan, yang dibayarkan ke rumah sakit itu baru 186 klaim, sisanya masih pending. Pending itu tidak dibayarkan, dispute (jadi selisih atau piutang),” tambahnya.
Selanjutnya, pada 15 Agustus 2020, aturannya diubah. Kini, verifikasi hanya dilakukan di tingkat daerah saja, yang mana verifikatornya adalah BPJS Kesehatan Kota Bekasi. Rumah sakit, dapat menagih klaim melalui aplikasi.
Kendati begitu, kata Fikri, tidak semua klaim yang diajukan langsung disetujui. Jika verifikator sudah menilai bahwa klaimnya layak, Kementerian Kesehatan akan membayar 50 persen dari total tagihan terlebih dulu. Dalam beberapa kasus, ada juga klaim yang harus dikembalikan pihak rumah sakit apabila data yang diberikan dianggap tidak layak.
“Misalkan kita punya tagihan 400, dibayarkan 200 dulu, tetapi kalau ternyata dari 200 itu (dinyatakan) tidak layak rumah sakit harus mengembalikan. Jadi tidak mudah, bagaimana untuk memalsukan data atau untuk mengcovidkan pasien kalau datanya kayak gini,” ujarnya.
Saat ini, pihak Dinkes mendorong rumah sakit untuk terus melakukan kontrol terhadap penagihan e-claimnya, sehingga harus dipantau terus untuk ditagihkan. Sebab jika tidak, pasien yang setelah tiga bulan dinyatakan bebas Covid-19 klaimnya dianggap hangus.
Fikri menyebut, persoalan yang menjadi penyebab banyaknya tagihan yang dinilai tidak layak sudah dapat diminimalisir dalam regulasi yang terbaru. “Kita melakukan pemberitahuan kepada rumah sakit, karena kita kan nggak bisa ikut campur, aksesnya mereka yang punya untuk akses kesana. Kita langkahnya memberikan arahan kepada rumah sakit, nih ada yang ada yang dispute, coba dicek,” tuturnya.